Voorbereiding op uw operatie of ingreep
Het exacte tijdstip van uw operatie is pas kort van tevoren definitief bekend. Daarom ontvangt u de dag vóór uw opname een bericht via BeterDichtbij met informatie over uw opnametijd. Of u belt naar de afdeling om uw opnametijd te horen als u geen gebruik maakt van BeterDichtbij. Alle verdere informatie, zoals over het tijdstip en telefoonnummer waarop u kunt bellen, ontvangt u van de afdeling Opname.
Eten en drinken voor de operatie
Voor uw operatie moet u 6 uur nuchter zijn. Ook als u een ruggenprik of regionale anesthesie (een verdoving van bijvoorbeeld een arm of been) krijgt. Een dag voor uw opname krijgt u de geplande operatietijd te horen en weet u dus vanaf welk tijdstip u nuchter moet blijven.
Dit betekent:
- U mag 6 uur voor uw operatie niets meer eten. Tot dat moment mag u alles eten wat u wilt. Het is zelfs goed om dat te doen. Als u te lang nuchter bent, kan dat uw herstel na de operatie vertragen. Zorg er daarom voor dat u niet langer nuchter bent dan nodig.
- U mag 2 uur voor uw operatie niets meer drinken. Daarvoor mag u alléén heldere vloeistoffen (koffie en thee zonder melk en/of water zonder prik) drinken. Dus géén zuivelproducten, vruchtendrank of alcohol.
- U mag 2 uur voor uw operatie niet meer roken. Wij adviseren u dringend om op de dag van de operatie helemaal niet te roken. U mag in en om de gebouwen van Tergooi MC niet roken.
Als u toch binnen 6 uur voor de operatie of ingreep heeft gegeten, kan het zijn dat de operatie wordt uitgesteld of mogelijk niet doorgaat. Dit is om braken tijdens de narcose te voorkomen. Braken tijdens de narcose kan een zeer ernstige longontsteking veroorzaken.
Hygiënevoorschriften
Bodylotion, dagcrème en make-up
Piercings
Sieraden
Kunstnagels en nagellak
Ontharen
Uw definitieve operatiedatum
Nadat de anesthesioloog akkoord heeft gegeven voor de geplande operatie, ingreep of onderzoek wordt uw voorlopige operatiedatum definitief. De afdeling Opname neemt hierover schriftelijk of mondeling contact met u op. U krijgt dan ook informatie over:
- de verpleegafdeling waar we u opnemen
- het telefoonnummer van de verpleegafdeling
- hoe u de dag vóór uw opname geïnformeerd wordt over het opnametijdstip, via BeterDichtbij of telefonisch.
De afdeling Opname is op werkdagen geopend van 08:00 tot 16:30 uur. Wij zijn dan ook telefonisch bereikbaar of via
- Belt u voor een opname voor de specialismen Chirurgie, Dermatologie, Geriatrie, Interne Geneeskunde/Maag-Darm-Lever, Kaakchirurgie, KNO, Longziekten, Oogheelkunde, Plastische Chirurgie of Reumatologie? Bel dan naar T 088 753 1520
- Belt u voor een opname voor de specialismen Cardiologie, Gynaecologie, Kindergeneeskunde, Neurologie, Neurochirurgie, Orthopedie, Psychiatrie, Urologie of Verloskunde? Bel dan naar T 088 753 1530
Uw opname
Meenemen bij opname
Neem op de dag van de opname het onderstaande mee naar het ziekenhuis:
- Neem een geldig identiteitsbewijs mee om uzelf te kunnen aanmelden of inschrijven in het ziekenhuis.
- Een geldig verzekeringspasje of verzekeringspapieren.
- Een actueel overzicht van uw medicatie, verkrijgbaar bij uw eigen apotheek.
- Alle medicijnen die u gebruikt in de originele verpakking voorzien van een etiket.
- Toiletbenodigdheden.
- (Nacht-)kleding en pantoffels (voor een dagopname hoeft u geen nachtkleding mee te nemen).
- Krukken.
- Looprek of rollator (alleen nodig bij een operatie in het gedeelte van de heup tot en met de voet).
Dagopname
- Als uw operatie, ingreep of onderzoek plaatsvindt op de afdeling Dagbehandeling verwachten wij dat u dezelfde dag naar huis gaat.
- Zorg ervoor dat iemand u ophaalt en begeleidt bij het naar huis gaan. Dit omdat u na een operatie of ingreep vaak tijdelijk minder mobiel bent.
- De eerste 24 uur na uw operatie, ingreep of onderzoek kunt u bijwerkingen of complicaties ervaren. Het is daarom belangrijk om gedurende de eerste 24 uur iemand in uw buurt te hebben die u in de gaten kan houden. Deze persoon kan contact opnemen met het ziekenhuis als er bijwerkingen of complicaties optreden.
- Lukt het u niet om iemand te regelen? Neem dan hierover vóór uw opname contact op met de afdeling Dagbehandeling.
- Als op de dag van opname blijkt dat u niemand heeft kunnen regelen, moeten we soms besluiten dat de ingreep niet doorgaat.
Veilige behandeling
In Tergooi MC staat uw veiligheid voorop. In onderstaande video geven we tips hoe u zelf kunt bijdragen aan een veilige behandeling in het ziekenhuis. Meer informatie leest u op de pagina help mee aan een veilige behandeling.
Recovery/Intensive Care
Na uw operatie verblijft u nog enige tijd op de Recovery of uitslaapkamer. Hier krijgt u intensieve zorg van gespecialiseerde verpleegkundigen onder leiding van een anesthesioloog. U blijft hier tot uw lichaam weer normaal functioneert en reageert. Dat kan een halfuurtje, maar ook enige uren duren. Daarna gaat u terug naar de verpleegafdeling. Als u na de operatie langer intensieve zorg nodig heeft, verblijft u nog enige tijd op de afdeling Intensive Care.
Anesthesiologie
Algehele anesthesie of narcose
Bijwerkingen en complicaties algehele anesthesie
Doordat de bewakingsapparatuur verbeterd is en moderne geneesmiddelen beschikbaar zijn gekomen, is anesthesie tegenwoordig veiliger.
- De meest voorkomende bijwerkingen van algehele anesthesie zijn een droge mond, keelpijn, misselijkheid en/of braken. De meeste bijwerkingen trekken vanzelf weer weg of kunnen we met medicijnen goed bestrijden.
- Ondanks alle zorgvuldigheid zijn complicaties mogelijk. Zo kunnen door de medicijnen allergische reacties optreden. Bij het inbrengen van een beademingsbuisje kan ondanks alle voorzorg gebitsschade optreden. Door een ongelukkige houding tijdens de operatie kan een zenuw in arm of been beklemd raken. Hierdoor kunnen tintelingen en krachtsverlies optreden.
Neuraxiale anesthesie: spinale en epidurale anesthesie
Neuraxiale anesthesie kan worden toegepast bij ingrepen aan het onderlichaam (grofweg de onderbuik en benen). Tevens speelt deze vorm van anesthesie een belangrijke rol in de pijnbehandeling na een operatie.
Bij de spinale anesthesie (door iedereen ook wel de ‘ruggenprik’ genoemd) verdoven we het onderlichaam zodanig dat de operatie uitgevoerd kan worden zonder dat daarbij narcose of een licht slaapmiddel, sedatie (roesje) nodig is. Indien gewenst kunt u tijdens de operatie deze sedatie krijgen. Tijdens de operatie blijft de anesthesioloog of de anesthesiemedewerker bij u.
Bij de epidurale anesthesie laat de anesthesioloog een klein slangetje in de rug achter. Via dit slangetje wordt tijdens, maar ook na de operatie een verdovingsmiddel toegediend zodat het gebied waar geopereerd is minder pijnlijk zal zijn. Hierdoor is er minder of zelfs geen behoefte aan andere zware pijnstillers. Om de operatie uit te kunnen voeren is bij een epidurale anesthesie tevens algehele anesthesie nodig. Het slangetje wordt pas enkele dagen na de operatie verwijderd. Dit is niet pijnlijk en kan gewoon op de afdeling door de verpleegkundige worden gedaan.
Voordat we de neuraxiale anesthesie uitvoeren, sluiten we u aan op de bewakingsapparatuur. U krijgt drie of vijf plakkers op de borst om de hartslag te controleren en een knijpertje op uw vinger om het zuurstofgehalte in uw bloed te controleren. Aan uw arm meten we de bloeddruk. Ook brengen we een infuus in. Vervolgens vragen we u te gaan zitten. We desinfecteren uw rug en dat kan koud aanvoelen. De procedure is niet pijnlijker dan een gewone injectie. Als het verdovingsmiddel is ingespoten kunt u merken dat uw billen en benen warm worden en gaan tintelen. Later worden ze slap en gevoelloos. Afhankelijk van het gebruikte medicijn kan het anderhalf tot zes uur duren voordat de verdoving is uitgewerkt.
Bijwerkingen en complicaties neuraxiale anesthesie
- De verdoving kan bij u onvoldoende werken. Soms moeten we dan voor algehele anesthesie kiezen. De anesthesioloog overlegt dit dan met u.
- Uw bloeddruk kan dalen. De anesthesioloog en anesthesiemedewerker zijn hierop bedacht en nemen maatregelen om de bloeddruk te laten stijgen. Zo proberen ze het ongemak voor u zoveel mogelijk te beperken.
- Het verdoofde gebied kan zich soms verder dan bedoeld naar boven uitbreiden. Uw handen gaan dan tintelen of u gaat wat moeilijker ademen. De anesthesioloog of anesthesiemedewerker kan u extra zuurstof geven of het hoofdeinde iets omhoog zetten. Meestal verdwijnen de klachten dan.
- Overgevoeligheid voor gebruikte verdovingsmiddelen komt soms voor. Dit uit zich in benauwdheid, huiduitslag en een lage bloeddruk. De anesthesioloog of anesthesiemedewerker kunnen u medicijnen geven om dit op te lossen.
- De verdoving strekt zich uit tot de blaas. Het plassen gaat daardoor moeilijker dan normaal. Een enkele keer is het nodig de blaas met een katheter leeg te maken.
Bijwerkingen en complicaties nadat neuraxiale anesthesie is uitgewerkt
- Het komt voor dat er rugpijn ontstaat op de plaats waar de prik is gegeven. Dit is meestal te wijten aan een bloeduitstorting op de plaats waar is geprikt. De klachten verdwijnen meestal binnen enkele dagen.
- Na een ruggenprik kan hoofdpijn optreden. Deze hoofdpijn onderscheidt zich van ‘gewone’ hoofdpijn doordat de pijn minder wordt bij platliggen en juist erger bij overeind komen. Meestal verdwijnt deze hoofdpijn binnen een week vanzelf. Als de klachten zo hevig zijn dat u het bed moet houden, neemt u dan contact op met de anesthesioloog. Deze heeft mogelijkheden om het herstel te bespoedigen.
- Het optreden van ernstige rugpijn met gevoelloosheid in de benen en/of krachtsverlies in de benen is een reden direct contact op te nemen met de (dienstdoende) anesthesioloog.
Loco Regionale Anesthesie (LRA)
Bij een LRA maken we een gedeelte van het lichaam (bijvoorbeeld een arm of een been) tijdelijk gevoelloos en bewegingloos door het tijdelijk verdoven van de zenuw die dat gebied verzorgt.
Voordat de verdoving plaatsvindt, sluiten we u aan op de bewakingsapparatuur. U krijgt drie plakkers op de borst om de hartslag te controleren en een knijpertje op uw vinger om het zuurstofgehalte in uw bloed te controleren. Aan uw arm meten we de bloeddruk. Ook brengen we een infuus in. De zenuw kan met behulp van een echo in beeld gebracht worden waarna de anesthesioloog om deze zenuw wat verdovingsmiddel spuit. Soms gebruikt de anesthesioloog een zogenoemde zenuwstimulator. De zenuw wordt dan met een lage elektrische stroom geprikkeld. U merkt dat doordat het te verdoven lichaamsdeel onwillekeurig beweegt. Het is belangrijk dat u tijdens het prikken stil blijft liggen. Na het inspuiten van het verdovingsmiddel merkt u dat het te verdoven lichaamsdeel gaat tintelen en warm wordt. Na 10 tot 15 minuten wordt het lichaamsdeel gevoelloos en slap.
Tijdens de operatie kunt u wakker blijven. Op uw verzoek kunnen we een slaapmiddel geven. Tijdens de operatie blijft de anesthesioloog of de anesthesiemedewerker voortdurend bij u.
Bijwerkingen en complicaties regionale anesthesie
- Soms werkt de verdoving onvoldoende. De anesthesioloog of operateur kan soms nog wat extra verdoving geven. In andere gevallen is het beter om voor een andere anesthesievorm te kiezen, bijvoorbeeld algehele anesthesie.
- Door irritatie van de zenuwen door de prik of door gebruikte medicijnen kunt u, nadat de verdoving is uitgewerkt, nog enige tijd last houden van tintelingen. Deze tintelingen verdwijnen in de meeste gevallen na verloop van tijd. Dit kan soms maanden duren.
- Overgevoeligheid voor de gebruikte verdovingsmiddelen komt soms voor. Dit kan zich uiten in benauwdheid, huiduitslag, lage bloeddruk. Behandeling is goed mogelijk.
- Verdovend medicijn kan per ongeluk in de bloedbaan komen. In hoge doseringen kan dit leiden tot een metaalachtige smaak, tintelingen rond de mond, een slaperig gevoel, hartritmestoornissen, trekkingen of zelfs bewusteloosheid. Behandeling is goed mogelijk. Deze complicatie is uiterst zeldzaam.
Pijnbehandeling in het ziekenhuis
Het is belangrijk dat u na de operatie zo min mogelijk last heeft van pijn. Pijn is onplezierig en pijn kan complicaties geven, zoals een longontsteking doordat u niet goed ophoest. Ook kan pijn, als deze lang blijft bestaan, chronisch worden.
Pijnmeting
Ieder mens ervaart pijn op een andere manier. U bent de enige die kan vertellen of u pijn heeft en hoe erg die pijn is. Na de operatie vraagt de verpleegkundige regelmatig aan u om de pijn een getal te geven tussen 0 en 10; 0 is geen pijn en 10 is de ergst denkbare pijn.
U geeft twee cijfers: één score in rust en één tijdens hoesten of bewegen, als dat relevant is. U kunt nooit een verkeerd cijfer geven, pijn is immers een persoonlijke ervaring.
|—–|—–|—–|—–|—–|—–|—–|—–|—–|—–|
0 1 2 3 4 5 6 7 8 9 10
geen pijn ergst denkbare pijn
Pijnstillers op vaste tijden
Extra pijnstillers
Op indicatie kan de anesthesioloog een pijnstiller uit de groep van de opioïden voorschrijven.
Daarbij is er keuze uit verschillende toedieningsvormen, zoals:
- Tabletten: als u mag eten en drinken krijgt u tabletten toegediend. Dit kunnen langwerkende tabletten (tramadol, oxycontin) of kortwerkende tabletten (oxynorm) zijn. De kortwerkende tabletten mag u innemen zodra de pijn teveel wordt. U heeft hiermee dus zelf invloed op de hoeveelheid pijnstilling.
- PCA pomp morfine / dipidolor: Als u niet mag eten en drinken na de operatie kan een PCA-pomp morfine worden aangesloten op het infuus. PCA staat voor ‘Patiënt Controlled Analgesia’. U kunt zelf met een druk op de knop pijnstillers toedienen. U heeft hiermee dus zelf invloed op de hoeveelheid pijnstilling die u krijgt. De verkoeververpleegkundige zal u uitgebreid instrueren hoe en wanneer u de pomp kunt gebruiken voordat u de verkoever verlaat. De pomp staat zodanig ingesteld dat u uzelf niet teveel kunt geven.
Informatie over opioïden (bijv. morfine, oxycodon)
Verslaving
Bij het kortdurend gebruik van opioïden gedurende enige dagen na de operatie, hoeft u beslist niet bang te zijn dat u verslaafd raakt. Verslaving wil zeggen dat iemand sterk de neiging heeft om een bepaald middel te gebruiken en steeds meer van dit middel nodig heeft om zich prettig te voelen.
Bijwerkingen
Opioïden kunnen bijwerkingen hebben. Sommige mensen hebben deze bijwerkingen wel en anderen niet. Bekende bijwerkingen zijn misselijkheid, jeuk en obstipatie. Misselijkheid kan behandeld worden met medicijnen, het hoeft dus niet meteen een reden te zijn om te stoppen met het opioïd. Het switchen naar een ander opioïd kan de bijwerkingen soms verminderen of wegnemen. Opioïden geven vaak last van verstopping (obstipatie). U krijgt daarom op de verpleegafdeling een laxeermiddel.
Allergie
Veel mensen zeggen allergisch te zijn voor opioïden. Vaak bedoelen zij echter dat zij last hebben van de bijwerkingen. Een echte allergie voor morfine komt zelden voor.
Andere manieren van pijnbehandeling
De epidurale katheter
De anesthesioloog kan in overleg met u besluiten om voor de operatie een dun slangetje in de rug aan te brengen. Op dit slangetje wordt een infuuspomp aangesloten met pijnstillers. U kunt later op deze pagina meer over dit onderwerp lezen.
Plaatselijke verdoving van een lichaamsdeel
Afhankelijk van de operatie die u ondergaat kan de anesthesioloog in overleg met u besluiten om voor de operatie een lichaamsdeel plaatselijk te verdoven. U kunt later op deze pagina hier meer over lezen.
Bij pijnlijke ingrepen kan via een slangetje een spuitenpomp worden aangesloten, zodat de verdoving enkele dagen blijft werken.
Wacht niet met het melden van opkomende of niet-acceptabele pijn. Hoe langer u wacht, hoe moeilijker we uw pijn kunnen bestrijden. Meld het ons ook als de pijnstillers niet of onvoldoende werken. Dan nemende wij passende maatregelen.
Acute Pijn Service (APS)
Pijnbehandeling thuis
Acceptabele pijn
Houdt u er rekening mee dat u, ondanks de pijnmedicatie, nog steeds pijn kunt ervaren. U bent dus mogelijk niet helemaal pijnvrij, maar door het gebruik van pijnmedicatie is de pijn acceptabel en kunt u goed doorademen, hoesten en bewegen. Dit is belangrijk voor een goed herstel.
Pijnmedicatie innemen op vaste tijden
Het is belangrijk dat u de medicijnen op vaste tijden inneemt. U bouwt zo een constante spiegel van de pijnmedicatie op in uw bloed. Dit voorkomt dat u tussendoor pijn krijgt. Het innemen op vaste tijden geldt niet voor de kortwerkende Oxycodon (Oxynorm®). Deze neemt u in op het moment dat u een pijnpiek ervaart of gaat verwachten.
Welke pijnmedicatie gebruikt u thuis?
Afhankelijk van de ingreep en uw persoonlijke situatie wordt u geadviseerd één of meerdere soorten pijnmedicatie aan te schaffen bij de apotheek/drogist en/of voorgeschreven medicatie bij de apotheek op te halen.
De dosering van de eventueel voorgeschreven opioïden (Tramadol, Oxycodon) verschilt per persoon.
Zie ook www.rijveiligmetmedicijnen.nl/medicijnen/adviezen.
Paracetamol
- Dosis; 3 tot 4 keer per dag 2 tabletten van 500 mg.
- Werkt binnen 30 minuten en is 3 tot 6 uur werkzaam.
- Paracetamol is zonder recept verkrijgbaar bij uw apotheek, drogist of supermarkt.
Naproxen (Aleve®) of Diclofenac (Voltaren®)
- Dosis Naproxen; 3 keer per dag 1 tablet van 275 mg (Aleve® Select) of 220 mg (Aleve® Classic) of 2 keer per dag 2 tabletten van 220 mg (Aleve® Classic).
- Dosis Diclofenac; 3 keer per dag 50 mg.
- Werkt binnen 1 uur en is 12 tot 20 uur werkzaam.
- U mag de Naproxen of Diclofenac liever niet langer dan 2 weken gebruiken. Bij langer gebruik overleggen met uw huisarts.
- Naproxen is bij de apotheek of drogist vrij verkrijgbaar. Diclofenac wordt op recept voorgeschreven en kunt u ophalen bij de politheek of uw eigen apotheek.
- Soms krijgt u bij de Naproxen of Diclofenac een maagbeschermer (Pantoprazol) voorgeschreven.
Tramadol
- Dosis; 3 keer per dag 1 tablet van 50 mg.
- Werkt binnen 1 uur en is 6 tot 8 uur werkzaam.
- Tramadol is alleen op recept verkrijgbaar. Het recept wordt naar de politheek of uw eigen apotheek gestuurd, u kunt de medicatie hier ophalen.
- Tramadol is een opioïde. Van opioïden kunt u een verstopping (obstipatie) van de darm krijgen, daarom zal er een laxeermiddel (Macrogol) bij voorgeschreven worden. Ook kunt u er mogelijk misselijk van worden.
Oxycodon MGA (Oxycontin®= langwerkend)
- Dosis; 2 keer per dag de voorgeschreven dosis.
- Werkt binnen 1 à 2 uur en is 12 uur werkzaam.
- Oxycontin® is alleen op recept verkrijgbaar. Het recept wordt naar de politheek of uw eigen apotheek gestuurd, u kunt de medicatie hier ophalen.
- Oxycontin® is een opioïde. Van opioïden kunt u een verstopping (obstipatie) van de darm krijgen, daarom zal er een laxeermiddel (Macrogol) bij voorgeschreven worden.
- Bij gebruik van meer dan twee weken wordt het risico van afhankelijkheid snel groter. Indien langer gebruik noodzakelijk is, neem dan contact op met de huisarts of behandelend arts.
Oxycodon (Oxynorm®=kortwerkend)
- Dosis; 4 tot 6 per dag de voorgeschreven dosis met een tussentijd van minimaal 3 uur.
- Werkt binnen 20 minuten en is 2 tot 4 uur werkzaam.
- U neemt deze pijnmedicijn in op momenten dat de pijn niet acceptabel voor u (pijnpiek) is of als u verwacht dat u pijn krijgt, omdat u zich bijvoorbeeld gaat wassen of andere inspanning gaat leveren. U neemt dan uit voorzorg een half uur van tevoren 1 tablet in.
- Oxycontin® is een opioïde. Van opioïden kunt u een verstopping (obstipatie) van de darm krijgen, daarom zal er een laxeermiddel (Macrogol) bij voorgeschreven worden.
- Oxynorm® is alleen op recept verkrijgbaar. Wij sturen het recept naar de politheek of uw eigen apotheek, u kunt de medicatie hier ophalen.
Pijnmedicatie schema
Hieronder staat een voorbeeldschema van hoe u uw pijnmedicatie zou kunnen innemen. Dit schema hangt af van wat de arts u voorschrijft.
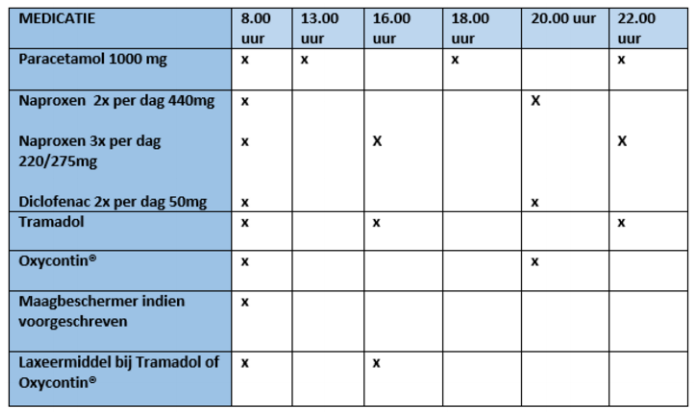
Pijnmedicatie afbouwen
Pijn is persoonlijk. Het is daarom niet mogelijk van tevoren in te schatten wanneer u de pijnmedicatie kunt afbouwen. Als gedurende 2 dagen de pijn voor u acceptabel is moet de pijnmedicatie afgebouwd worden.
Als u verschillende soorten pijnmedicatie gebruikt begint u met het afbouwen van het sterkste middel. Als laatste bouwt u het minst sterke middel af.
- Sterkste middel; (Oxycontin®, Oxynorm®, Tramadol)
- Minder sterk; Naproxen of Diclofenac.
- Minst sterk; Paracetamol.
Oxycontin®
Bouw om de 2 dagen de helft van de ochtend- en avonddosering af. Bouw dit af tot 0 mg.
Gebruikt u bijvoorbeeld 2 keer daags 20mg, dan wordt er als volgt afgebouwd:
- 2 dagen 2 keer per dag 10 mg.
- 2 dagen 2 keer per dag 5 mg.
- Na 2 dagen stopt u helemaal met Oxycontin®.
Oxynorm®
Halveer per 2 dagen de gebruikte dosering tot minimaal 5 mg Oxynorm®. U kunt als u gestopt bent met de Oxycontin® nog 3x daags 5 mg Oxynorm ®gebruiken. U stopt als u geen hevige pijnpieken meer heeft.
Bent u helemaal gestopt met de opioïden, dan kunt u na enkele dagen ook stoppen met de laxeermiddelen.
Krijgt u bij het afbouwen van opioïden last van slapeloosheid, misselijkheid, overgeven, diarree en/of zweten? Ga dan terug naar de dosis waarbij u deze klachten niet had. Neem verder contact op met uw huisarts voor overleg over een aangepast afbouwschema.
Tramadol
U hoeft de Tramadol niet af te bouwen, dit middel mag in één keer gestopt worden. U kunt dan tevens stoppen met de laxeermiddelen.
Stoppen met Naproxen of Diclofenac en Paracetamol
Als u de opioïden heeft afgebouwd heeft, kunt u stoppen met de andere pijnmedicatie. U hoeft deze pijnmedicatie niet af te bouwen, hiermee mag u in één keer stoppen. Stop eerst minstens 1 dag met de Naproxen of Diclofenac. Als dit goed gaat, stopt u de dag erna met Paracetamol.
Als u gestopt bent met de Naproxen of Diclofenac en kreeg u daarom ook een maagbeschermer? Dan kunt u ook hiermee stoppen.
Wat doet u bij meer pijn?
Nazorg
Lopen met krukken of looprek
Na uw operatie is het soms nodig om met krukken of een looprek te gaan lopen. Uw specialist of fysiotherapeut informeert u hierover. Als dit het geval is, is het van belang dat u vóór de operatie deze attributen in huis heeft en meeneemt bij opname. U kunt deze artikelen lenen bij de thuiszorgwinkel bij u in de buurt. Stel voordat u gaat oefenen de krukken of looprek op de juiste hoogte in.
Na uw operatie oefent uw fysiotherapeut met u. U leert dan hoe u met de krukken of het looprek moet omgaan. Als we u op de dagbehandeling hebben opgenomen, helpt de verpleegkundige of fysiotherapeut helpen om de krukken op de juiste hoogte in te stellen.
Informatie over nazorg
Neem voor informatie over uw nazorg, bijvoorbeeld over thuiszorg of hulpmiddelen, contact op met de transferverpleegkundige van Tergooi MC, T 088 753 13 40.
Neem voor informatie over huishoudelijke hulp en andere hulp thuis contact op met het Wmo-loket in uw gemeente. Als u verwacht dat u na uw behandeling deze nazorg of hulp nodig heeft via het WMO-loket, raden wij u aan zo snel mogelijk contact op te nemen met uw gemeente.